Por Luis Fernando Medina Chanona*, Laura Virginia Adalid Peralta**
María es una adolescente que se encuentra en tercer año de secundaria. Enfrenta problemas con su autoestima, pues no se siente cómoda con su aspecto físico. Ella se auto percibe con rasgos masculinos, sobrepeso, acné y sus ciclos menstruales son irregulares. La familia de María no le da importancia a estos rasgos e incluso piensan que todo es parte de la adolescencia y que en algún momento se resolverá. Sin embargo, no es así, lo que ella necesita es acudir a un médico.
María sufre de un trastorno llamado Síndrome de Ovario Poliquístico (SOP), una afección de origen multifactorial con diversas formas de presentación. Se caracteriza por una combinación de signos y síntomas causados por un exceso de andrógenos (hormonas responsables de provocar rasgos masculinos) y un defecto en los ovarios que los hace disfuncionales. Este síndrome es una de las alteraciones ginecológicas más comunes en las mujeres en edad fértil.
Hasta la fecha, no se dispone de información suficiente ni actualizada sobre cuántas mujeres son afectadas por el Síndrome de Ovario Poliquístico en México. Sin embargo, debido a las diversas formas en que se manifiesta, se cree que podría estar subdiagnosticado.
Desde que se describió por primera vez en 1935, por los doctores Irving Freiler Stein y Michael Leventhal, ha existido confusión para poder desarrollar una definición universal debido a las distintas formas en las que se puede presentar. Esto provocó que distintos organismos de salud establecieran criterios para definirlo adecuadamente. Los criterios de Rotterdam son los más utilizados para caracterizar el SOP.
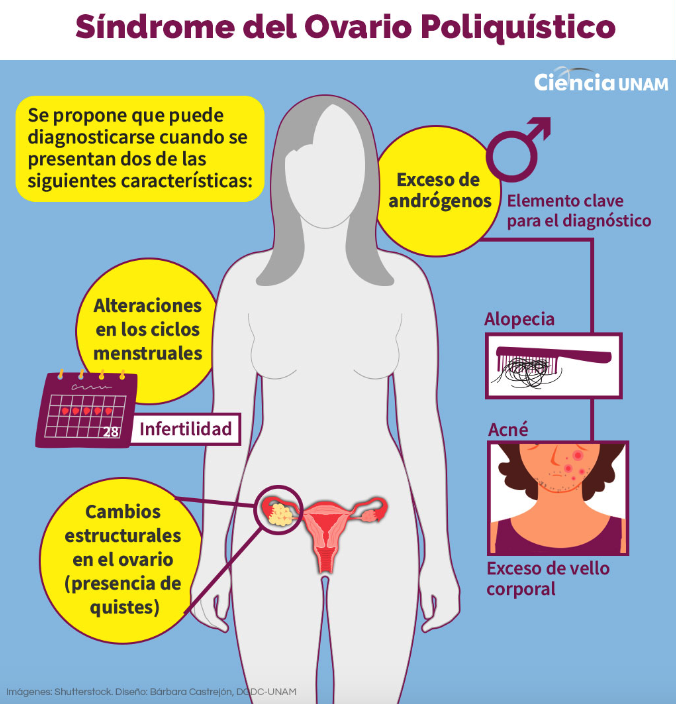
Se propone que este síndrome puede diagnosticarse en cualquier mujer que presente al menos dos de las siguientes tres características: exceso de andrógenos (que provoca rasgos masculinos en la mujer), alteraciones en los ciclos menstruales y cambios estructurales en el ovario (presencia de quistes). Se han definido cuatro variantes del SOP y es de vital importancia describirlas para demostrar que no todas las pacientes afectadas acudirán por las mismas razones.
- VARIANTE A: Rasgos masculinos y alteraciones ovulatorias.
- VARIANTE B: Rasgos masculinos y ovarios quísticos.
- VARIANTE C: Alteraciones ovulatorias y ovarios quísticos.
- VARIANTE D: Rasgos masculinos, ovarios quísticos y alteraciones ovulatorias.
Las causas del SOP son múltiples, pero podemos englobarlas en tres grupos importantes que se detallan a continuación.
- Causas genéticas. Se ha observado un componente genético, lo que significa que ciertos genes pueden influir en su desarrollo. Sin embargo, aún no se comprende completamente cómo estos contribuyen al síndrome. Se cree que el SOP es una condición poligénica lo que significa que varios genes interactúan entre sí para aumentar el riesgo de desarrollar la enfermedad.
- Causas hormonales. Existe una producción excesiva de andrógenos por vías alternas (se pueden producir andrógenos a partir de la grasa corporal). También hay una sobreproducción de insulina, la hormona encargada de regular los niveles de glucosa en sangre y, en consecuencia, algunas mujeres pueden desarrollar diabetes.
- Aspecto metabólico. Como se mencionó anteriormente, la presencia excesiva de células almacenadoras de grasa contribuye a este síndrome, ya que a partir de los adipocitos hay rutas por las cuales se producen andrógenos. Por lo tanto, las mujeres obesas tienen una mayor incidencia de presentar rasgos masculinos. Por ello, parte del tratamiento consiste en la reducción de peso con la finalidad de disminuir la grasa corporal y, en consecuencia, la producción excesiva de andrógenos.
Entre todas las manifestaciones que se pueden presentar, el exceso de andrógenos es el elemento clave para el diagnóstico. Las características clínicas en estas mujeres pueden variar y manifestarse con signos como piel grasa, acné, exceso de vello corporal, obesidad e incluso la pérdida anormal del cabello.
El acné es común en una considerable cantidad de mujeres con SOP. Estas lesiones se deben a la acumulación de sebo y restos de células de la piel que se colonizan por bacterias, y el exceso de hormonas masculinas puede exacerbar este proceso. Sin embargo, no todas las mujeres con SOP presentan acné, ya que algunas son más resistentes al efecto de estas hormonas.
La alopecia, definida como la pérdida o adelgazamiento progresivo del pelo acompañada de sebo y caspa, también puede presentarse en mujeres con SOP.
En cuanto al aspecto psicológico, las mujeres con este síndrome suelen experimentar baja autoestima e insatisfacción con su propia imagen corporal debido a la alopecia, el exceso de vello corporal, el acné y las alteraciones reproductivas secundarias al desajuste del ciclo menstrual y la infertilidad resultante.
El diagnóstico de María y de todas las mujeres afectadas por este síndrome es complejo, ya que cada una presenta características clínicas distintas. Por lo tanto, el abordaje debe ser individualizado para cada persona. El diagnóstico se puede realizar a través de la observación de las características físicas presentadas, las alteraciones en el perfil hormonal, las irregularidades en los ciclos menstruales y la demostración de alteraciones estructurales en los ovarios.
María debe ser atendida por un ginecólogo para su abordaje; y se deben realizar estudios de laboratorio y estudios de imagen para identificar la variante que ella presenta y tratarla según sus complicaciones.
No existe un tratamiento universal disponible; el tratamiento debe ser individualizado y adaptado a las necesidades de la persona. La terapia estará enfocada en aliviar los síntomas y podría no ser necesario en algunos casos leves, donde únicamente se requiere control y seguimiento de la persona. El apoyo psicológico complementa las acciones médicas, lo que mejora los resultados del tratamiento.
El tratamiento farmacológico se orienta en corregir las manifestaciones presentadas por la mujer afectada. Por ejemplo, para corregir el exceso de andrógenos, se pueden utilizar medidas cosméticas con el fin de eliminar el exceso de vello causado por el hiperandrogenismo y fármacos para el acné.
En las mujeres que no desean embarazarse, se pueden utilizar anticonceptivos orales que disminuyen la producción de andrógenos por los ovarios. Para corregir la resistencia a la insulina y la obesidad, se recomienda realizar cambios en la dieta y llevar a cabo actividad física para reducir el índice de masa corporal, y en caso necesario, utilizar fármacos que sensibilicen la acción de la insulina.
Para corregir la disfunción ovulatoria, se considera tener en cuenta los planes de la paciente. Si no desea embarazarse, pueden utilizarse anticonceptivos, ya que estos simulan y regulan el ciclo menstrual de la mujer. En las mujeres que desean quedar embarazadas, se pueden utilizar fármacos que estimulan la liberación de óvulos.
Podemos concluir que el síndrome de ovario poliquístico es una de las enfermedades ginecológicas más frecuentes en las mujeres mexicanas en edad reproductiva, como es el caso de María. El diagnóstico sigue representando un desafío debido a la heterogeneidad de sus manifestaciones. Sin embargo, es importante reconocer la importancia de las complicaciones metabólicas, reproductivas y psicológicas que ponen en riesgo la salud de las mujeres.
Todavía hay muchas interrogantes por resolver y la ciencia trabaja activamente en ello. Es fundamental que las mujeres que identifiquen alguna característica relacionada acudan al médico para un mejor control y seguimiento, con el fin de mejorar su calidad de vida.
Fuente:
Escobar-Morreale H. F. (2018). Polycystic ovary syndrome: definition, aetiology, diagnosis and treatment. Nature reviews. Endocrinology, 14(5), 270–284. https://doi.org/10.1038/nrendo.2018.24
———-
*Luis Fernando Medina Chanona. Médico cirujano por la Facultad de Medicina Humana C-II de la Universidad Autónoma de Chiapas. Actualmente realiza su servicio social en investigación en el Instituto Nacional de Neurología y Neurocirugía «Manuel Velasco Suarez», en el Laboratorio de Reprogramación Celular del Instituto de Fisiología Celular de la UNAM.
**Laura Virginia Adalid Peralta (asesoría científica). Investigadora de Ciencias en el Laboratorio de Reprogramación Celular, del Instituto de Fisiología Celular de la UNAM, adscrito al Instituto Nacional de Neurología y Neurocirugía, «Manuel Velasco Suárez».
- Día de la Mujer. Tu salud hormonal ante los disruptores endocrinos - marzo 9, 2026
- Nuevas voces colombianas reinventan la música con fusión - marzo 9, 2026
- UNCuyo desarrolla colorímetro para la industria del vino - marzo 9, 2026